撰文 | 臺大醫院院聘藥師 張中維
四面環海的台灣,潛水活動相當的盛行,每到潛季各知名潛點總是充滿水肺或自潛的潛水員,雖然大家都是合格的潛水員,仍要知悉潛水相關的疾病與處置方式,才能潛得安心、玩得開心!體驗潛水認證機構也須謹慎評估潛客身體狀況,以降低潛水意外發生的風險。
多數潛水相關疾病與水中壓力變化有關,波以耳定律(Boyle’s Law, P1V1 = P2V2)告訴我們,當下潛深度越深,壓力的增加會造成空氣體積壓縮;而另外亨利定律(Henry’s law)則說明了難溶性氣體在溶液中溶解的質量與該氣體分壓成正比。潛水員在水中的深度變化與氣體體積及溶解度密不可分,若不謹慎則可能導致潛水相關疾病的發生。本文整理常見潛水相關疾病與治療方式,供醫療人員與潛水員們參考。
耳朵和鼻竇氣壓傷 (Ear and Sinus Barotrauma)
「氣壓傷」是指壓力導致氣體體積變化對組織所產生的傷害,其中肺氣壓傷容易有較嚴重的後遺症,而耳朵和鼻竇壓傷則最為常見。潛水員上升時,存在耳朵與鼻竇空腔中的氣體因壓力變小而膨脹,若無法排除體積膨脹的氣體,就可能造成組織受損。中耳壓傷(middle ear barotrauma)是最常見的潛水疾病,常見症狀為急性發作的耳痛,可能伴隨眩暈和傳導性聽力損失。臨床上可以觀察到鼓膜變紅或是出血,甚至可能造成鼓膜破裂。<1>
鼻竇壓傷(sinus barotrauma)是第二常見的潛水疾病,尤其容易發生在慢性鼻炎、暫時性鼻部疾病(感冒鼻塞)患者。鼻竇阻塞可能導致下潛過程竇腔內形成負壓,使得黏膜水腫充血,可能導致鼻竇出血。鼻竇壓傷常見症狀為急性發作的面部疼痛、流鼻血。<1>除了上述兩種壓傷,還有其他種類的壓傷,例如:牙痛(barodontalgia)、內耳壓傷(inner ear barotrauma)及導致紅眼、眼周瘀青的面鏡壓傷(mask squeeze)。
[治療]
耳氣壓傷通常會隨著時間自行逐漸癒合,治療上可以給予止痛藥物緩解病人的疼痛,如果出現化膿或有感染風險則需使用抗生素。在發生耳氣壓傷後使用解鼻充血劑(decongestants)、抗組織胺(antihistamines)以及類固醇(glucocorticoids)尚未被證實有顯著效益。若出現眩暈可能是中耳及內耳間形成淋巴瘻管,應盡速至耳鼻喉科接受治療以減少聽力損失的風險。嚴重耳氣壓傷(例如:淋巴外漏、聽骨破裂)可能需要透過手術修復,並臥床休息,以減少腦脊液導致的壓力增加。<2>
鼻竇壓傷一旦出現化膿鼻涕需使用解鼻充血劑及抗生素進行治療。若因上升過快,氣體膨脹導致鼻竇破裂,建議使用抗生素預防腦膜炎的發生。
[預防]
潛水員最常做的是透過耳壓平衡或吞口水等動作來促進壓力平衡,而潛水前使用解鼻充血劑或抗組織胺能夠減少氣壓傷的發生,不過使用解鼻充血劑要留意反彈性鼻充血問題,抗組織胺則須留意可能有嗜睡副作用。預防氣體壓傷最好的方式就是減緩上升與下潛的速度,讓身體有足夠時間調節氣體體積改變產生的壓力。
肺部氣壓傷 (Pulmonary Barotrauma)
潛水深度變淺時肺部的氣體會隨壓力變小而膨脹,一旦氣體膨脹速率大於排出速率,就有可能導致肺泡破裂、縱膈腔氣腫(pneumomediastinum)、皮下氣腫或氣胸(pneumothorax),嚴重可能導致動脈氣體栓塞(Arterial Gas Embolism, AGE)。當氣體經由破裂的肺泡進入血管,透過動脈循環到達全身,便可能形成氣泡栓塞在狹窄的血管中,導致組織缺血,若栓塞在大腦或冠狀動脈,會有立即性的生命危險。AGE的病患多在上升5分鐘內出現嚴重神經功能缺損症狀,包括:
(1) 意識混淆、反應遲緩—24%
(2) 昏迷、沒有癲癇—22%
(3) 昏迷伴隨癲癇—18%
(4) 單側運動障礙—14%
(5) 視覺障礙—9%
(6) 耳鳴—8%
(7) 單側感覺障礙—8%
(8) 雙側運動障礙—8%
(9) 心血管衰竭—5%
不只上升時可能發生肺氣壓傷,當潛水員下降時,肺部的氣體被壓縮,肺容量減少到低於殘餘容量時可能會發生肺水腫和出血,但這較容易發生再持續憋氣的潛水員,所以水肺潛水時在水下維持持續正常呼吸是相當重要的。
[治療]
治療AGE的方法以支持療法為主,給予高級心臟救命術、靜脈輸液及高壓氧(100%純氧)再加壓治療(recompression)。高壓氧治療透過高氧氣分壓來取代肺部的氮氣,增加氮從組織中去除。另有部分研究顯示針對沒有消化道潰瘍及腎臟疾病的AGE患者給予NSAIDs消炎止痛能夠減少在加壓治療的次數,但目前尚未有足夠的證據支持常規使用。<2>
不過沒有任何一項醫療是完全沒有風險的,高壓氧治療也不例外。使用高壓氧治療的潛在風險包括:氣壓改變導致氣壓傷、高壓氧導致氧中毒。氣壓改變導致的氣壓傷可能發生在耳朵、鼻竇、肺臟、腸胃道、蛀牙等體內任何含有空氣的空腔。
中耳氣壓傷是最常發生的併發症,發生率約0.1%-0.5%。肺氣壓傷雖然少見,卻是高壓氧治療併發症中最嚴重的一種,可能導致咳血、氣胸、皮下氣腫、動脈氣體栓塞。
呼吸高壓氧可能增加氧中毒發生的風險,以中樞神經性的氧中毒最常見,症狀包括面部抽蓄、噁心嘔吐、心跳加快、視覺改變及癲癇發作。
[高壓氧治療禁忌症]
- 未經治療的氣胸(若病患有氣胸,應先插入胸管再進行高壓氧治療,以免造成嚴重氣壓傷害)
- 急性嚴重氣管痙攣
- 近期化療使用Doxorubicin或Bleomycin(容易增加氧中毒風險)
減壓症 (Decompression Sickness, DCS)

每下潛10公尺會增加一大氣壓,我們由亨利定律得知,壓力增加時氣體溶解的質量會隨之增加,因此潛的愈深、愈久或重複潛水,體內組織累積的氮氣便愈多。當潛水員急速上升或減壓,溶在組織中的氣體以氣泡形式釋放出來,這些氣泡一開始會出現在靜脈系統,循環至全身可能造成血管阻塞、破裂、機械性壓迫及發炎反應,導致所謂的減壓症。減壓症的盛行率約萬分之二到三,以下是幾個發生減壓症的危險因子:
- 開放性卵圓孔(patent foramen ovale, PFO)、心房中膈缺損(Atrial Septal Defect, ASD)、心室中隔缺損(Ventricular Septal Defect, VSD)、開放性動脈導管(patent ductus arteriosus)導致Right-to-left shunt。
- 潛水後搭乘飛機。若每天只進行一次潛水,應於潛水12小時後搭乘飛機;若多次潛水則建議18小時後搭乘。
多數DCS症狀在潛水後3小時內出現,少數可能延遲至35小時,而症狀會隨著氣泡阻塞位置不同而有所差異。
- 肌肉骨骼 (Musculoskeletal) – 局部關節疼痛
- 神經 (Neurologic) – 約60% DCS患者伴隨神經學方面症狀,如:脊椎損傷、感覺異常、無力、背痛、尿滯留;若發生在腦部可能出現記憶喪失、共濟失調、視覺障礙、言語障礙等症狀
- 皮膚 (Cutaneous) – 伴有搔癢的皮疹、cutis marmorata (因血栓引起的不規則、破損的皮疹)、網狀青斑
- 淋巴 (Lymphatic) – 罕見,可能導致淋巴結腫大、局部水腫,通常對高壓氧治療反應較差
- 心肺 (cardiopulmonary) – 罕見,氣泡阻塞部分心肺循環可能產生乾咳、胸痛、喘鳴、呼吸困難、咽部刺激;阻塞右心室輸出可能導致急性心衰竭;穿過肺部毛細血管可能造成AGE
- 內耳 (Inner ear) – 眩暈、噁心、嘔吐、共濟失調、耳聾或耳鳴
臨床上DCS與AGE不容易分辨,且兩者可能同時出現。兩者差別在於AGE可能出現在任何型態的潛水;DCS則發生在深度較深與時間較長的潛水。此外,AGE離開水面立即發病(<10-120 mins),DCS則較晚發病。
[治療]
DCS的治療方式與AGE相同,首選是透過加壓艙重複加壓及給予高壓氧。重複加壓能使阻塞的氣泡體積變小,並溶於體液中。另外,透過給予高壓氧能夠使血管收縮,改善組織水腫與缺氧。若需要輸液則以Normal saline 或 Ringer’s solution優於5% Dextrose solution(5% Dextrose solution可能導致神經組織水腫)。<2>掌握適當下潛深度與時間,並落實減壓實施安全停留,能減少減壓症發生的機率。
—– 其他內科疾病與潛水關係 —–
潛水後飛行 (Flying after diving)
沒有減壓症且只潛水一次,應休息12小時才可飛行;一日多次潛水或有減壓症者,應休息18小時後才可飛行。<1>此外,普通商業用噴射飛機的機艙內壓力約等於海拔1800-2400米,研究顯示潛水後爬山到海拔3000米,發生減壓病的風險與乘坐飛機相同,故潛水後也應避免爬山。若打算爬山與潛水,先爬山再從事潛水是相對安全的選擇。
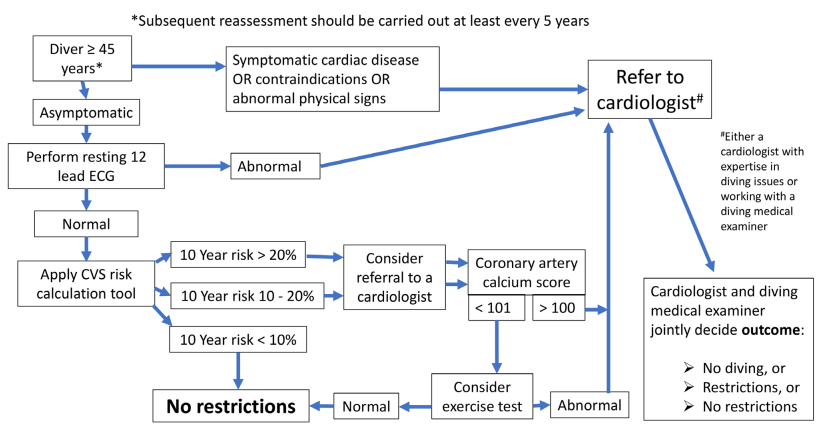
冠狀動脈疾病 (Coronary Disease) 與潛水
潛水時除了心肌耗氧量增加外,靜脈回流增加會導致心臟前負荷上升。另一方面,較低的水溫會促使血管收縮,增加心臟後負荷。美國高壓氧醫學會(UHMS)建議40歲以上潛水員應接受冠狀動脈疾病風險評估,有心血管病史者建議進行運動壓力測試,而南太平洋水下醫學協會(SPUMS)則建議45歲以上或有心血管病史潛水員應進行風險評估,確認是否適合從事潛水。<3,7>
正常游泳代謝所需的運動能力為4 METs (Metabolic Equivalent,代謝當量),而休閒潛水員應要能夠承受6 METs的持續運動能力,適合潛水的最理想狀態為峰值運動能力達到13 METs。<3>
不適合從事潛水的心血管疾病包含:
- 未經治療及有症狀的冠狀動脈疾病
- 160/100 mmHg以上的高血壓(經治療控制穩定的高血壓可從事潛水)
- 左心室功能障礙(EF>50%、運動能力良好且已接受治療者通常可以從事潛水)
- 心肌肥厚
- 充血性心衰竭
- 肺動脈高壓
- QT-prolong或其他心律不整
- 中度至重度瓣膜病變
- 複雜先天性心臟病(不包括心房中隔缺損(ASD),ASD會增加減壓病發生風險,但可在經過醫師評估認可後適度潛水)
- 植入心臟去顫器
- 使用抗凝血劑(包含:Warfarin、DTIs、Xa inhibitors)以及正在接受DAPT者不適合潛水;而使用Single antiplatelet therapy (如:Aspirin)者,則可從事潛水。
開放性卵圓孔 (PFO) 與潛水
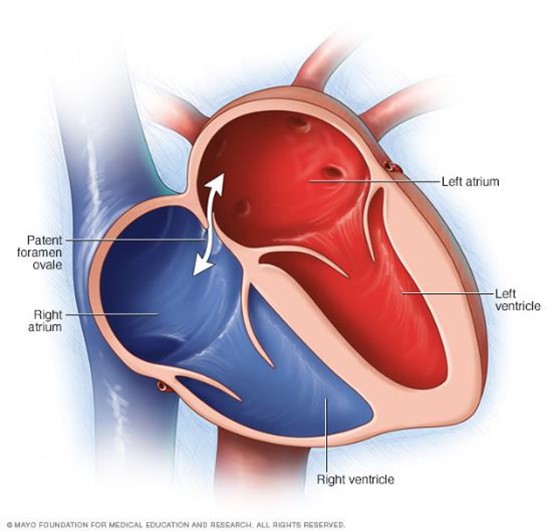
一般而言卵圓孔會在出生不久關閉,但約有27%左右的人圓孔未能完全閉合,導致所謂開放性卵圓孔。當右心房壓力高於左心房壓力時,血液直接從右心房流向左心房,產生Right-to-left shunt (RLS),可能讓血塊進入動脈導致中風,而PFO也可能讓來自潛水員靜脈血液的氣泡穿過卵圓孔到達動脈,進而造成減壓病。
PFO潛水員比起健康潛水員發生減壓病的機率高出2.5倍,發生神經學方面減壓病則高出4倍。若潛水員發生一次以上伴隨腦部、脊髓、前庭或皮膚表現的減壓病,應考慮進行PFO檢測。若檢查出PFO且醫師認定可能增加DCS風險,也不代表完全不能從事潛水,而是要更小心預防減壓症的發生。透過限制潛水深度(15 米內)、限制水中滯留時間、減少每天潛水次數、延長安全停留時間以及潛水後3小時內避免劇烈運動能夠減少潛水後大量靜脈氣泡形成的風險。若選擇手術方式關閉卵圓孔,應在PFO完全關閉後3個月且停止使用抗血小板藥物(Aspirin除外)後才能再次從事潛水。<4>
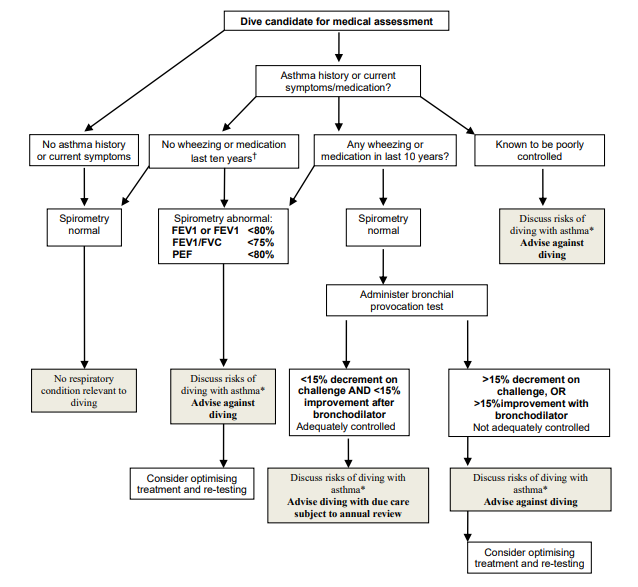
氣喘與潛水
有症狀的氣喘會增加肺氣壓傷發生的風險,而潛水過程也容易誘發氣喘發作,應視為潛水的禁忌症。所有有呼吸道疾病症狀或病史的潛水員皆應進行肺活量測定,評估是否適合從事潛水。氣喘與潛水之間的相關性如下:
- 氣喘患者支氣管較為敏感,容易對運動、乾燥空氣及吸入海水反應過度, 氣瓶中乾燥的空氣容易誘發氣喘的發生。此外,調節器中產生的微小海水霧氣也可能造成支氣管收縮。
- 在潛水員上升的過程,支氣管過度反應容易造成肺部空氣滯留,肺部壓力變大會增加肺氣壓傷發生的風險。
- 使用支氣管擴張劑可能增加氣泡穿過濾泡的可能性,使得氣喘患者比起健康潛水員更容易發生減壓病。
南太平洋水下醫學協會(SPUMS)建議,使用吸入性類固醇及支氣管擴張劑控制良好的氣喘患者,若無症狀且肺功能監測正常,可以適度從事潛水活動。肺功能監測包含FVC、FEV1以及PEF。
肺功能量計(spirometry)FVC<80%、FEV1低於預測值80%、FEV1/FVC<75%或PEF<80%則定義為肺功能異常,不建議從事潛水。肺功能量計正常,還需要進行支氣管激發試驗(bronchial provoctive test),若FEV1再給予誘發藥物後下降>15%或給予支氣管擴張劑後增加>15%,則視為未充分控制,應避免潛水,而符合標準者則可以在充分安全措施及定期檢查下進行潛水。<5>
糖尿病與潛水
糖尿病患是否適合潛水一直是一個爭議性的議題,許多糖尿病相關急性與慢性併發症可能發生在潛水時或潛水後,相關併發症與潛水之間的交互作用如下:
| 併發症 | 潛水相關交互作用 |
|---|---|
| 低血糖 | 1、壓力、低水溫、運動狀態可能誘發低血糖的發生 2、潛水過程較難察覺低血糖初期症狀 3、容易與其他潛水相關疾病混淆 |
| 高血糖 | 1、可能發生脫水,增加減壓病發生機率, 以及惡化減壓症導致的神經學相關症狀 |
| 冠狀動脈疾病 | 1、降低運動耐受力,增加心肌缺氧事件發生的機率 |
容易出現急性併發症(如:低血糖)或患有可能嚴重影響潛水安全的慢性併發症糖尿病患者,不建議從事潛水活動。
SPUMS建議符合以下條件的糖尿病患者可以從事休閒潛水(糖尿病患者皆不建議從事職業潛水):
- 18歲以上
- HbA1C < 9%
- 使用口服糖尿病藥物治療6個月以上,或使用胰島素治療超過1年(若醫師調整藥物後需要適度的觀察期)
- 沒有低血糖失去意識病史、1年內沒有發生低血糖或高血糖事件、1年內沒有因糖尿病併發症入院或急診
- 沒有已知的視網膜病變、明顯腎臟病變、神經病變、冠狀動脈及周邊血管疾病
此外,糖尿病患者潛水時建議深度不超過30米、時間不超過1小時、一天不超過2次下潛且兩次應間格2小時以上。<5>
自發性氣胸與潛水
曾發生自發性氣胸者應視為潛水的禁忌症,由於自發性氣胸患者肺部中容易有不只一顆脆弱的小水泡(blebs),潛水深度增加時,這些水泡可能因減壓導致氣體膨脹而破裂,進而造成肺部傷害、氣胸或氣體栓塞。手術治療的自發性氣胸雖能夠降低氣胸再發生,但仍無法防止發生肺氣壓傷。<6>一般健康潛水員在潛水過程發生氣胸的情形很少見,於潛水上升過程維持正常呼吸能夠減少氣體膨脹造成肺氣壓傷與氣胸的發生。
年紀與潛水
休閒潛水並沒有年齡限制,不過國際常用的PADI認證系統規定至少年滿10歲才能成為青少年開放水域潛水員。評估年長者是否適合從事潛水是由這個人有無急、慢性疾病來判斷。隨著年紀增加,血壓控制、周邊血管阻力、最大心律以及氧氣吸收都可能受到影響,建議40歲以上潛水員應接受冠狀動脈疾病風險的評估。其他可能出現的生理變化還包括:對溫度耐受度下降、對糖分耐受度下降、關節活動度降低、神經功能衰退等等。健康的老年人進行安全的休閒潛水是合適的,但由於身體機能變差可能增加潛水意外發生的風險,故潛水前適度評估對老年人而言相當重要!<1>
Ref.
- Lynch, James H., and Alfred A. Bove. “Diving medicine: a review of current evidence.” The Journal of the American Board of Family Medicine 22.4 (2009): 399-407.
- David M Vernick (2022). Ear barotrauma. In Lisa Kunins (Ed.), UpToDate. Retrieved from https://www.uptodate.com/home
- Mitchell, Simon J., and Alfred A. Bove. “Medical screening of recreational divers for cardiovascular disease: Consensus discussion at the Divers Alert Network Fatality Workshop.” Undersea & Hyperbaric Medicine 38.4 (2011): 289.
- Denoble PJ, Holm JR, eds. Patent Foramen Ovale and Fitness to Dive Consensus Workshop Proceedings. Durham, NC, Divers Alert Network, 2015, 146 pp.
- SPUMS – Gulidelines on medical risk assessment for recreational diving, 2020
- Villela, M. Alvarez, et al. “Can my patient dive after a first episode of primary spontaneous pneumothorax? A systematic review of the literature.” Undersea & hyperbaric medicine: journal of the Undersea and Hyperbaric Medical Society, Inc 45.2 (2018): 199-208.
- Jepson, Nigel, et al. “South Pacific Underwater Medicine Society guidelines for cardiovascular risk assessment of divers.” Diving and Hyperbaric Medicine 50.3 (2020): 273.
線上資源連結
- 中華民國高壓氧暨海底醫學會
- 美國高壓氧醫學會(UHMS)
- 南太平洋水下醫學協會(SPUMS)
- Divers Alert Network (DAN)
- 三軍總醫院高壓氧中心
- 彰濱秀傳醫院高壓氧科
- 光田綜合醫院高壓氧中心

自動引用通知: 用藥後潛水不可不小心!非處方藥物也可能造成潛水意外發生! – 少年維特藥學部落格
自動引用通知: 高血壓、服用高血壓藥物與潛水 – 少年維特藥學部落格
自動引用通知: 還記得潛水計畫表怎麼使用嗎?如何規劃潛水計畫? | 少年維特藥學部落格